#2: Von der Hochschule in die Praxis – Gespräche zu KI in der medizinischen Ausbildung
#2: Von der Hochschule in die Praxis – Gespräche zu KI in der medizinischen Ausbildung
21.04.21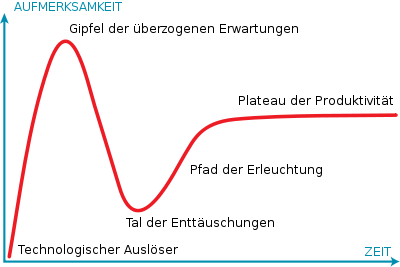
Inwieweit Künstliche Intelligenz eine Rolle in der Ausbildung von Mediziner*Innen spielen soll, wurde bereits im ersten Gespräch zu Medizin und KI erörtert. Nun soll es von der Theorie in die Praxis gehen – inwieweit kommt KI also im Berufsalltag von Ärzt*innen vor und wie können Medizinstudierende darauf vorbereitet werden? Zu Beginn des Gesprächs beschreibt Radiologe Felix Nensa seinen Bezug zum Thema.
PD DR. MED. FELIX NENSA: Ich bin Radiologe und seit 10 Jahren an der Uniklinik in Essen beschäftigt. Davor war ich in der IT-Branche tätig. Schon während meiner Zeit als Assistenzarzt habe ich angefangen eine Arbeitsgruppe aufzubauen, die sich mit digitalen Themen in der Medizin auseinander setzt. Im Verlauf der letzten 10 Jahre ist ja relativ viel passiert, gerade im Bereich der Künstlichen Intelligenz, Machine Learning und Deep Learning. Dies fällt besonders in der Radiologie auf fruchtbaren Boden, weil wir mit digitalen Bildformaten zu tun haben, die sich perfekt dafür eignen. Meine Arbeitsgruppe hat sich dann vergrößert und mittlerweile ist hier ein Institut für Künstliche Intelligenz in der Medizin entstanden mit mehreren Professuren und ca. 60 Mitarbeitenden. Wir haben u.a. ein großes Leuchtturmprojekt „KI NRW“ als Flagship-Projekt mit dem Umfang von 14 Mio. Euro.
Ich bin formal noch Oberarzt und mache auch Hintergrunddienste, weil meine Forschung sich stark auf Dinge fokussiert, die Anwendungsbezug haben. Ich mache keine Grundlagenforschung, mir ist wichtig, dass ich das in der Medizin möglichst schnell in die Umsetzung bringe. Deshalb ist die Anbindung an die Uniklinik so wertvoll, weil man die Anwendungen dann direkt evaluieren kann. Ein großer Teil meiner Arbeit ist die Integration von Daten, welche in der Medizin sehr heterogen vorliegen, sehr schlecht strukturiert, schlecht vernetzt und wir arbeiten daran, diese zusammen zu ziehen, besser zu strukturieren und dann der KI wieder zugänglich zu machen. Denn KI braucht Daten, ohne Daten funktioniert KI nicht.
JENNY BRANDT: Wenn man die Entwicklungen in der Künstlichen Intelligenz in der Medizin beobachtet, ist es befremdlich, dass man das Medizinstudium durchlaufen kann, ohne jegliche Grundkenntnisse in diesem Bereich vermittelt zu bekommen. Nun ist das Problem, dass die Curricula sehr voll sind, was ich aus eigener -teilweise leidvoller- Erfahrung sagen kann. Wie wichtig ist das Thema in der Mediziner*innenausbildung und kann man heute Mediziner*innen überhaupt noch in den Berufsalltag entlassen, ohne, dass sie jemals etwas über die Grundlagen der Funktionsweise von KI gehört haben?
PD DR. MED. FELIX NENSA: Es ist ein Unterschied ob man jetzt aktuell in den Arztberuf entlassen wird oder ob man 62 ist und sich denkt: „Bis zur Rente schaff ich das auch noch ohne KI“. In der Radiologie gibt es schon einige KI-Systeme, die bereits in der Anwendung sind, aber Sie kommen natürlich auch erstmal klar, ohne etwas von KI zu verstehen. Das wird sich innerhalb der nächsten Jahre aber ändern. Und das ist ein Problem. Wie schon angesprochen ist das Curriculum im Medizinstudium schon übervoll, es kommt immer noch etwas dazu und keiner ist bereit zu sagen, dass auch mal etwas gekürzt wird.
Es gibt verschiedene Ansätze. Man könnte einiges weglassen oder früher spezialisieren, z.B. in ein operatives Fach etc. Ein anderes Problem ist, dass die Lehrveranstaltungen in der Klinik in der Regel von Ärzt*innen gemacht werden, die selbst keine Ahnung von KI haben.
Und die wenigen Leute, die Kenntnisse von Medizin und KI haben, sind übervoll mit Arbeit. Wir machen teilweise Fortbildungen für Assistenzärzt*innen und versuchen KI auch im Medizinstudium zu verankern. Aber es dauert einfach lange bis so etwas umgesetzt ist.
Aber ja, wir brauchen dies in Zukunft. Im Medizinstudium ist ja häufig der Anspruch, furchtbar viele Grundlagen zu vermitteln, z.B. in der Radiologie über Grundlagen in der MRT-Technik. Man muss jetzt aufpassen, dass man nicht versucht aus Mediziner*innen Programmierer*innen zu machen. Wir wollten mal ein „Deep Learning Lab“ in den Semesterferien anbieten für Leute, die sich wirklich dafür interessieren. Aber das würde ich nie in ein Pflichtcurriculum aufnehmen. Ins Curriculum gehört eher der verantwortungsvolle Umgang mit KI, z.B. eine Anwendung und die Ergebnisse interpretieren zu können. Solche Kompetenzen sind wichtig, das brauchen wir.
JENNY BRANDT: Wenn man jetzt ein Curriculum entwickelt für KI in der Medizin, wie sollte das aussehen? Sollte man es integrieren in bestehende Fächer, also z.B. in die Radiologie, Kardiologie oder auch in die Ethik? Oder sollte KI in der Medizin ein eigenes Fach darstellen? Welche Inhalte sollen abgedeckt werden? Und woran sich auch häufig die Geister scheiden: Pflicht oder Wahlfach?
PD DR. MED. FELIX NENSA: Da würden sich ein paar Grundlagenthemen gut angliedern lassen. Und zum anderen, wie Sie schon erwähnt haben, z.B. in die Radiologie oder Kardiologie. Solche Dinge müssen anschaulich gemacht werden. Wir haben es mit Medizinstudierenden und nicht mit Mathematik- oder Statistikstudierenden zu tun. Deshalb kann man das nicht im luftleeren Raum stehen lassen. Wir brauchen Dozierende, die konkrete Beispiele anschaulich darstellen können. Mediziner*innen interessieren sich für Medizin, deshalb muss man sie auch dort abholen. Nicht mit Formeln etc. Und flankierend für die Leute, die sich tiefgehender interessieren brauchen wir Wahlpflichtfächer, Workshops und optionale Angebote.
Meine Idee, die mir vorschwebt ist, dass man es zum einen integriert in Statistik für Mediziner*innen. Beide Disziplinen, also Statistik und Machine Learning gehören ganz eng zusammen und ich würde die niemals isoliert betrachten.
JENNY BRANDT: Es geht also nicht darum, dass jeder Medizinstudent und jede Medizinstudentin wissen muss, wie man einen Algorithmus programmiert, sondern es geht eher um den praktischen Einsatz. Den Studierenden also ein Gefühl dafür zu vermitteln was möglich ist, jetzt und in naher Zukunft?
PD DR. MED. FELIX NENSA: Genau, und die Anwendungen bewerten zu können. Früher gab es Journal Clubs. Es gibt so viele Paper zum Thema Machine Learning, die komplett falsch sind. Die sind publiziert worden und sind durchs Review gegangen, wo die Reviewer keine Ahnung von KI hatten. Gerade in der Medizin ist das leider sehr verbreitet. Und man könnte in einem Kurs lernen ein Paper kritisch zu lesen und sich diese gegenseitig vorzustellen. Als Arzt oder Ärztin muss ich später bewerten können, ob ich diese Technik bei meinem Patienten einsetzen kann. Und dazu muss ich lernen ein Paper zu bewerten und zu verstehen. Nicht die Methoden bis ins letzte Detail, aber ich muss verstehen, ob die Ergebnisse seriös sind und wo die Schwachstellen liegen.
JENNY BRANDT: Das klingt nach einem interessanten Ansatz. Wer soll das unterrichten? Wo sind die Expert*innen? Das ist ja häufig ein Problem.
PD DR. MED. FELIX NENSA: Ja genau, da fehlt es. Wir können auch nicht einen Arzt zu einer Fortbildung zum Thema KI schicken, der das danach dann unterrichten soll. Das wird nicht funktionieren.
STEFAN GÖLLNER: Da wäre jetzt auch eine Anschlussfrage aus Perspektive des KI-Campus, welche Rolle das digitale Lernen spielt? Können wir diese Themen somit auslagern und auf dem Weg dann auch neue Angebote schaffen? Was wäre da auch der Wunsch in Richtung KI-Campus?
PD DR. MED. FELIX NENSA: Man bekommt auf diese Art und Weise dann auch exzellente Dozierende, die ortsunabhängig einen Vortrag anbieten können. Man kann Breakoutsessions gestalten und dann auch gemeinsam Projekte bearbeiten.
Der Vorteil ist, dass die digitale Lehre durch die Corona-Pandemie forciert wurde. Einerseits doziere ich persönlich lieber in Präsenz, denn durch die digitalen Medien geht viel verloren. Aber andererseits ist es auch eine Chance niederschwelliger Dinge anzubieten.
JENNY BRANDT: Vielleicht noch eine Frage in eine andere Richtung: Welche neuen Aufgabenfelder ergeben sich auch durch die Anwendung von KI für Mediziner*innen?
PD DR. MED. FELIX NENSA: Ich glaube die Medizin wird sich dadurch verändern. Viele denken, die KI könnte z.B. in der Radiologie dazu führen, dass Radiolog*innen etwas besser in den Bildern erkennen können. Aber die Radiologie hat überhaupt kein Detektionsproblem. Vielleicht in einzelnen Bereichen, z.B. in der Mammographie. Aber wenn ich eine Lungenembolie oder eine Lebermetastase nicht erkenne, dann bin ich ein schlechter Radiologe. Das muss ich zuverlässig können. Punkt.
Radiologie hat eigentlich viel mehr ein Workload- und ein Workflow-Problem. Die Fallzahlen steigen immer weiter an, die Arbeitszeit wird immer dichter, man ist immer mehr mit administrativen oder repetitiven Nebentätigkeiten beschäftigt und damit Daten einzugeben.
Es wird hoffentlich dazu führen, solche Tätigkeiten an digitale, smarte, KI-basierte Assistenten delegieren zu können, so dass man selbst seine Arbeitszeit mit höherwertigen Tätigkeiten verbringen kann, z.B. Synthese und Kommunikation der Ergebnisse an Kolleg*innen. Ich wage mal die Vorhersage, dass die Tätigkeit des Radiolog*innen mehr in Richtung Tumorboard gehen wird. Immer mehr Entscheidungen werden in einer interdisziplinären Boardsituation getroffen, was gut ist und was auch an Wichtigkeit zunehmen wird.
In der Hinsicht wird den Radiolog*innen gerade der rote Teppich ausgerollt, den Vorsitz dieser Tumorboards zu übernehmen. Es wird so sein, dass die diagnostischen Fächer sich wieder stärker aneinander annähern, was auch gut ist, denn der Mensch besteht nicht nur aus Biochemie und morphologischen Veränderungen, sondern man muss gerade in der Diagnostik den Menschen als Ganzes sehen. Ich bin als Radiologe dann gar nicht mehr so sehr damit beschäftigt Dinge in Bildern zu suchen und zu quantifizieren, sondern ich bin mehr damit beschäftigt Informationen zu aggregieren, zusammen zu fügen, die Synthese, das große Bild zu schaffen mit der richtigen Diagnose und diese dann zu kommunizieren, in einer Boardsituation zu präsentieren und zu diskutieren.
Das wird nicht in 5 Jahren passieren, das ist noch ein Weg bis dahin, aber wenn die Diagnose nicht stimmt, dann können Sie therapieren, wie Sie wollen und werden keinen Erfolg haben.
Die Diagnose ist das Fundament in der Medizin, auf dem alles steht. Die Diagnose muss gut und möglichst präzise sein. Wir bekommen immer mehr Daten in der Medizin über unsere Patient*innen, aber wir schaffen es nicht, diese vernünftig zusammen zu bringen und die korrekten Schlüsse daraus zu ziehen.
Deshalb scheitern wir auch an unseren Ansprüchen bzgl. Präzisionsmedizin und personalisierte Medizin. Seit 20 Jahren ist das ein Buzzword und da wollen wir alle hin, sowohl als Ärzt*innen, als auch als Patient*innen und um da hin zu kommen, müssen wir es schaffen mit diesen Informationen umzugehen und wir brauchen Leute in der Medizin, die das können. Und da sind die Radiolog*innen nicht ganz schlecht aufgestellt, wenn sie diesen Weg dann auch gehen wollen.
JENNY BRANDT: Häufig ist es ja so, dass wenn gar kein Grundwissen zum Thema KI besteht, wir uns in einem Schwanken zwischen Skepsis und Euphorie befinden. Und wenn ich selbst den Wunsch äußere, eine Weiterbildung zur Fachärztin für Radiologie machen zu wollen, dann kommt häufig die Frage, ob ich keine Angst hätte von der KI ersetzt zu werden. Daher die Frage: Verändert sich durch die Künstliche Intelligenz auch das Selbstverständnis bzw. das Rollenbild der Ärzt*innen? Ist es anders Arzt oder Ärztin zu sein in der Zeit von KI?
PD Dr. med. Felix Nensa: Zunächst mal ist das eine ganz exzellente Beobachtung von Ihnen, dieses Schwanken zwischen den beiden Extremen, diesen beiden Polen, das ist tatsächlich ein Riesenproblem. Ich werde eine Diskussion innerhalb der Röntgengesellschaft leiten, die ich bezeichnet habe als „Radiologie der Zukunft – zwischen Superdiagnostik und Arbeitsamt“. Das greift die Thematik gut auf. Es ist tatsächlich der Mittelweg, den man gehen muss. Und zum Rollenbild: Man muss sich fragen, welches Bild ein Arzt oder eine Ärtztin von sich hat, wenn er oder sie glaubt, dass der Beruf bedroht ist von einer Künstlichen Intelligenz, die natürlich nicht intelligent ist und die vielleicht nichts Besseres kann als Tumorgrößen zu volumetrieren und auszumessen. Das ist wie Malen nach Zahlen. Das ist nicht das Bild, das ich von mir als Arzt habe. Das wäre traurig.
Ich fühle mich von diesen Tools überhaupt nicht bedroht, im Gegenteil. Ich freue mich darauf. Je mehr davon, desto besser, denn dann kann ich zeigen was ich wirklich kann und muss mich nicht den ganzen Tag mit diesem Schwachsinn beschäftigen. Das muss man den Ärzt*innen, die sich davon bedroht fühlen einfach klar machen.
Auf der anderen Seite muss man die Euphorie ein bisschen dämpfen, die teilweise durch die Medien verursacht wird. Sie kennen ja wahrscheinlich den Gartner-Hype Cycle und es ist total wichtig, dass wir einen gesunden Mittelweg gehen.
![Der Gartner-Hype Cycle stellt dar, welche Phasen der öffentlichen Aufmerksamkeit eine neue Technologie bei deren Markteinführung durchläuft. Bild: [https://de.wikipedia.org/wiki/Hype-Zyklus Wikipedia] Der Gartner-Hype Cycle stellt dar, welche Phasen der öffentlichen Aufmerksamkeit eine neue Technologie bei deren Markteinführung durchläuft.](/sites/default/files/images/blog/400px-Gartner_Hype_Zyklus.svg_.png)
👉 Hier geht es zum ersten Gespräch „Wie viel KI im Medizin-Lehrplan?“.





 Johannes Schleiss
Johannes Schleiss 
 Prof. Dr. Doris Weßels
Prof. Dr. Doris Weßels 
